1) Perda de um olho
perda de um olho para trauma, tumor, ou doença ocular de fase final, como glaucoma, ou diabetes pode ser devastador em qualquer idade. Pode ter um grande impacto na auto-imagem, auto-confiança e auto-estima, para não mencionar o ajuste necessário para se adaptar à visão monocular (único-olho). Pode até haver algumas restrições de trabalho que se aplicam a pacientes de um olho (por exemplo, motoristas comerciais, pilotos de linha aérea, policiais, bombeiros, etc.)., Numerosos pacientes foram equipados com olhos protéticos que estão atualmente empregados nas profissões mencionadas acima. Os doentes Monoculares devem tentar regressar ao seu trabalho, se possível, e levar uma vida o mais normal possível. Embora haja alguma perda de percepção de profundidade e visão periférica, eles não são tão “deficientes” como muitos acreditam.
2) procedimentos primários de tomada
a) cirurgia de enucleação – enucleação refere-se à remoção do globo ocular (globo ocular)., A cirurgia pode ser feita sob anestesia local stand-by (anestesia do crepúsculo) ou sob anestesia geral (adormecimento do doente). É geralmente feito como um paciente ambulatório ou pernoite. O procedimento cirúrgico geralmente leva cerca de 1 hora. Enquanto sob anestesia, as tampas são mantidas abertas e as camadas externas do olho (conjuntiva e Tenões) são removidas do globo ocular. Os músculos extraoculares (responsáveis por mover o olho para diferentes campos do olhar) também são aparados longe da superfície do olho. Por último, o nervo óptico é cortado e todo o globo ocular é removido., A hemorragia é controlada por cauterização suave.

Figura 1: Exemplos de implantes orbitais nos últimos 20 anos (lado direito da foto), e olhos artificiais (lado esquerdo da foto).
When someone loses an eye, two components are needed: an orbital implant to maintain the volume of the eye socket and an artificial eye or prosthesis.
assim, após a remoção do olho, um implante orbital é colocado na tomada e os tecidos são fechados sobre ela., Os músculos extraoculares podem ser ligados à superfície do implante para ajudar a impedir a migração do implante e ajudar no movimento do socket. Inicialmente, um conformador protético temporário feito de plástico transparente é colocado no lugar sobre o implante orbital. Este conformador mantém o espaço de tecido atrás das pálpebras onde o olho protético eventualmente se sentará. Em aproximadamente 6-8 semanas, o conformador é removido e um olho artificial feito sob medida (prótese) é feito para a tomada. São necessários colírio ou pomada durante as primeiras semanas pós-operatórias., A dor é algo com que os pacientes se preocupam rotineiramente com a cirurgia de enucleação. Pode haver algum desconforto pós-operatório nos primeiros dias, mas quanto é variável, pois todos têm um limiar de dor diferente. O que pode ser uma grande dor para uma pessoa só pode ser leve a moderado em outra. Qualquer que seja a dor presente (geralmente não grave), ela desaparece nos primeiros 3 a 5 dias. Analgésicos são prescritos rotineiramente após cirurgia de enucleação, juntamente com antibióticos.,
B) cirurgia de evisceração – cirurgia de evisceração refere-se à remoção do conteúdo interior do olho (córnea, íris, lente, vítreo e retina). A casca branca do olho (sclera) é deixada no lugar. Os músculos extraoculares são deixados ligados à superfície do olho e o nervo óptico não é cortado. Uma vez que o conteúdo do olho é removido, um implante é colocado na concha escleral. A esclera, Tenons e conjuntiva são então fechados sobre o implante e um conformador temporário (plástico transparente) é colocado no lugar., O olho artificial real (prótese) é feito em cerca de 6-8 semanas.
Evisceração, como enucleação, pode ser feito em local stand-by (crepúsculo anestesia) ou anestesia geral e pode ser realizada em ambulatório, ou como um pernoite visita. Tal como a enucleação, a dor é variável e depende do limiar da dor. Geralmente, há alguma dor, mas geralmente não é grave. Acomoda-se nos primeiros 3 a 5 dias.

figura 2a: olho direito cego, doloroso, desfigurado com cicatriz óbvia.,
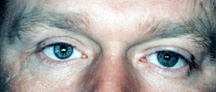
figura 2b: após cirurgia de evisceração e revisão de scar.
Qual é a melhor: enucleação ou evisceração? A evisceração é mais rápida e simples de fazer. Há menos ruptura anatômica na cavidade ocular com evisceração e os resultados finais (aparência, movimento) são superiores na maioria dos casos com enucleação. No entanto, há algumas situações em que simplesmente não se pode ter uma evisceração. Em qualquer olho que tenha um tumor (por exemplo, melanoma) ou suspeita de tumor, uma enucleação é a única opção., Se o olho doente tem glaucoma de fase final, diabetes de fase final, é um olho pós-trauma, tem uma história conhecida sem suspeita de um tumor, uma evisceração é adequada e tornando-se cada vez mais comum devido à facilidade da cirurgia e os excelentes resultados cosméticos (figura 2a, b).
C) cirurgia secundária do implante Orbital – em alguns indivíduos que anteriormente tinham um procedimento de enucleação anos atrás, o implante orbital pode ter deslocado para fora da posição, ficar exposto, infectado, ou é simplesmente muito pequeno., Nesta situação, uma cirurgia secundária pode ser realizada para remover o primeiro implante (cirurgia secundária do implante orbital). A cirurgia secundária do implante orbital pode ser mais desafiadora do que a enucleação ou evisceração, especialmente se o cirurgião tentar localizar e reconectar os músculos extraoculares. Por isso, é geralmente feito sob anestesia geral como um paciente de pernoite. A cura pós-operatória é semelhante à enucleação e cirurgia de evisceração.,
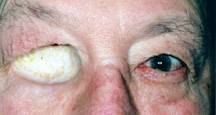
figura 3a: tomada de exenteração (um enxerto de pele que parece muito mais leve do que a pele circundante está a revestir a cavidade da cavidade da cavidade ocular).
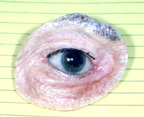
Figura 3b: Oculo-facial, prótese

Figura 3c: O oculo-facial, prótese está sentado no soquete de olho. Os óculos camoflauge prótese
d) Exenteration Cirurgia – Exenteration é mais radical procedimento de enucleação, evisceração ou secundário orbital implantação., Envolve a remoção de todos os tecidos dentro de toda a cavidade ocular. A conjuntiva, globo, músculos extraoculares e gordura orbital são todos retirados. Nestas situações não há lugar para colocar um implante orbital ou olho artificial como descrito acima. Uma prótese oculo-facial pode ser feita no entanto, para cobrir a abertura da cavidade ocular. Embora não se mova, parece muito melhor do que uma cavidade ocular vazia (figura 3a, b,c).= = = D35b6fa4ea = = = Antes de 1885, não foram usados implantes orbitais., O olho foi removido por enucleação ou evisceração e a tomada foi deixada para se curar sozinha. O resultado foi uma depressão inusitada das pálpebras na cavidade ocular. O uso de um implante orbital foi um grande avanço na cirurgia anoftálmica. O implante melhorou a cosmese pós-operatória, preenchendo o volume orbital e também reduzindo a chance de contrações de socos devido à formação de tecido cicatricial., Ao longo dos últimos 100 anos, uma variedade de materiais têm sido usados para o implante orbital, incluindo: ouro, prata, cartilagem, osso, gordura, cortiça, esponja, borracha, parafina, lã, amianto, bem como uma variedade de outros na tentativa de encontrar o implante mais biocompatível (Figura 1).
uma variedade de formas e tamanhos também foram tentados em uma tentativa de promover alguma motilidade para o socket. Em 1985, um novo conceito em implantes oculares começou a evoluir quando um pesquisador (Dr. Arthur Perry, San Diego, CA) começou a estudar coral marinho como um implante ocular., Através de um processo hidrotermal patenteado o componente carbonato de cálcio do coral marinho foi transformado em fosfato de cálcio e uma substância conhecida como hidroxiapatita foi feita. A hidroxiapatita tem a mesma estrutura química e porosa que o tecido ósseo humano (figura 4a).

Figura 4a: a Hidroxiapatita orbital implante
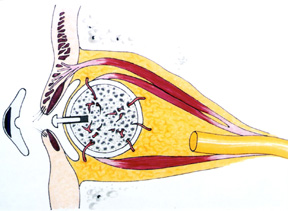
Figura 4b: Desenho de implante de hidroxiapatita com músculos ligados e um pino na posição

Figura 4c: a hidroxiapatita Sintética implante.,

figura 4d: polietileno esférico poroso.
o material do implante (hidroxiapatita corralina) é biocompatível, não tóxico e não alergénico. O tecido do corpo reconhece o material como semelhante e por causa da natureza porosa, o tecido vai crescer nele. O implante torna-se mais fixo e, portanto, resiste à migração. O implante permite a fixação dos músculos extraoculares que, por sua vez, leva à melhoria da motilidade do implante orbital., O implante orbital também pode ser diretamente ligado à prótese através de uma cavilha, saliente a partir do implante (figura 4b), permitindo uma ampla gama de movimentos protéticos, bem como os movimentos ofegantes oculares comumente vistos quando as pessoas estão envolvidas na conversa. O aumento da Gama e movimentos de dardo fino permitem uma qualidade de vida mais semelhante ao olho protético.
o implante hidroxiapatita, também conhecido como Bio-Eye™ (implantes orbitais integrados, San Diego) é chamado de “implante poroso”. Desde sua introdução, uma série de outros “implantes porosos” foram introduzidos., Um implante deste tipo (popularizado pelo Dr. D. R. Jordan-University of Ottawa Eye Institute, Ottawa, Ontário, Canadá) é uma variedade sintética de hidroxiapatita (implante FCI3 HA) que tem qualidades semelhantes ao Bio-Eye™ original, mas menos caro (figura 4c). Está disponível no Canadá e em outras partes do mundo, mas devido a restrições de patentes não está disponível nos Estados Unidos. Outro implante sintético poroso que se tornou cada vez mais popular é um tipo de plástico poroso conhecido como polietileno poroso (Medpor™ – Porex Surgical Inc, Cooledge Park, GA)., Este material é um material sintético feito pelo homem que anteriormente foi usado em uma ampla gama de procedimentos reconstrutivos cranio-faciais e fraturas faciais, com poucos problemas. As suas propriedades demonstram uma elevada resistência à tracção, maleabilidade, biocompatibilidade e crescimento fibrovascular. Os implantes orbitais de polietileno poroso também são mais baratos do que o Bio-Eye™ original, e estão disponíveis em formas esféricas, egg, cónicas ou montadas (figura 4d).,
óxido de Alumínio (Al2O3) de outro homem biomaterial que tem sido utilizado por mais de 30 anos, como um implante em ortopedia e odontologia também tem sido extensivamente estudada (Dr. D. R. Jordão – Universidade de Ottawa Instituto de Olhos, Ottawa, Ontario, Canadá) e está emergindo como um orbital implante no Canadá, na Europa e em várias outras partes do mundo. O implante de óxido de alumínio, também conhecido como implante Biocerâmico (FCI, Issy-Les-Moulineaux, Cedex, França) parece idêntico ao Bio-Eye™ hidroxiapatita com múltiplos poros interconectados., Como o Ha sintético e polietileno poroso, é menos caro do que o Bio-Eye™. Há evidências de que os osteoblastos e fibroblastos humanos parecem crescer melhor em óxido de alumínio do que a hidroxiapatita, sugerindo que pode ser mais biocompatível do que a hidroxiapatita e melhor tolerada na cavidade ocular.1,2,3
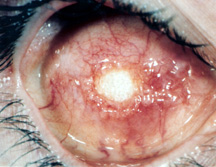
figura 5a: exposição a um implante hidroxiapatita.,
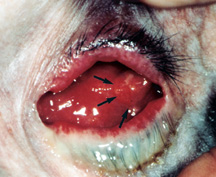
figura 5b: infecção por implante Orbital-a tomada ocular está muito inflamada, há muita descarga e um granuloma piogénico recorrente (setas Negras).complicações do implante Orbital
complicações associadas com a hidroxiapatite que também se aplicam a outros implantes orbitais porosos têm vindo gradualmente à luz desde a introdução e uso generalizado da hidroxiapatite no início da década de 1990., As complicações relatadas incluem: exposição ao implante, afinação conjuntival, descarga, formação de granuloma piogénico (formação excessiva do tecido cicatrizante), e raramente dor ou desconforto persistente. A complicação mais discutida é a exposição ao implante com taxas de exposição variando de 0 a 22% (figura 5a).,
os factores predisponentes à exposição incluem: encerramento da ferida sob tensão, técnica inadequada ou deficiente de encerramento da ferida, infecção, irritação mecânica ou inflamatória a partir da superfície especulada do implante HA e atraso no crescimento do tecido fibrovascular com subsequente degradação tecidular.
a complicação mais temida dos implantes orbitais porosos é a infecção dentro do implante., Os implantes orbitais porosos têm múltiplos poros interligados que se enchem de tecido fibrovascular nos primeiros 6 a 12 meses, o que teoricamente deve ajudar a resistir à infecção. Antes deste tempo, a exposição ao implante pode predispor o implante à entrada de contaminação bacteriana e infecção por implante. Uma vez que uma infecção de implante ocorre, pode não ser fácil de reconhecer ou tratar. As marcas de infecção pelo implante são: descarga recorrente resistente a gotas múltiplas, desconforto no implante (ao toque) e granuloma piogénico recorrente (excesso de tecido cicatrizante) na superfície do implante (figura 5b).,
a infecção por implante não responde a antibióticos orais, intravenosos e / ou tópicos e geralmente o implante tem de ser removido. A remoção de um implante infectado requer anestesia geral e é traumática para a cavidade ocular, uma vez que o implante foi parcialmente integrado com o tecido da cavidade. Após a remoção do implante orbital poroso, não é aconselhável ter outro implante poroso até que tenha passado um período de tempo suficiente (pelo menos 6 meses) para assegurar a cicatrização dos tecidos., Uma esfera plástica não -porosa pode ser colocada para manter o volume enquanto aguarda o período de 6 meses e contempla outro implante poroso.
5) motilidade ocular Artificial: Procedimentos de implante Pegging
a) para peg ou não peg? Uma das muitas vantagens dos implantes porosos (hidroxiapatita, polietileno poroso, óxido de alumínio) é a capacidade de integrá-los com o olho artificial sobrelotado através de um sistema de peg., Por acoplar o implante orbital ao olho artificial uma ampla gama de movimentos oculares protéticos, bem como movimentos oculares darting comumente vistos na fala conversacional pode ocorrer. Estes movimentos conferem uma qualidade de vida mais semelhante ao olho protético. Peg ou não peg, depende do cirurgião e do paciente. Eles certamente não são para todos e, com todo o respeito, nem todos os cirurgiões da órbita ocular são igualmente habilidosos em colocá-los., Antes de considerar uma peg, o implante tem de ser totalmente vascularizado (no mínimo 6 meses, em alguns casos pode demorar um ano ou mais) e, a tomada tem de ser saudável. Pacientes com diabetes, radiação prévia, doença sistémica, como Lúpus Eritematoso Sistêmico (Les) ou, indivíduos em medicamentos, tais como esteróides, não são bons candidatos para pegging, porque seu tecido de tomada simplesmente não tem bom fluxo sanguíneo.
Pegs não são à prova de tolos e têm o seu próprio conjunto inerente de problemas acima e além dos do implante., Uma técnica meticulosa de colocação de peg é necessária para obter excelentes resultados; um fato não apreciado por muitos. As pegas devem ser centrais e direitas. Eles também devem ser flush com o implante sem nenhuma porção exposta para garantir um bom resultado. Uma vez indexado, os indivíduos exigem acompanhamento regular inicialmente para ter certeza de que o peg está bem sentado. Com o tempo, o acompanhamento pode diminuir (anualmente) se tudo estiver bem. O problema mais preocupante associado à pegging é a introdução de infecção no implante, exigindo a remoção do implante.,
Outros potenciais peg problemas incluem a descarga, piogênica granuloma (excesso de tecido de cicatrização) em todo o peg, peg caindo, pobres de transferência de movimento, clique, conjuntiva, crescimento excessivo, a má adaptação ou solto manga, parte da manga de eixo visível, peg perfurados em um ângulo, peg perfurados de centro, HA visíveis em todo orifício de punção, e o excesso de movimento do punção.

figura 6a: sistema de pegas policarbonato-a peg padrão original é para a direita (seta preta); o sistema de peg e manga para a esquerda com chave de fendas para manga abaixo.,

figura 6b: sistema de pegas e mangas de titânio puro.

figura 6c: manga de titânio revestida com hidroxiapatite com vários pegs de titânio.
Thus, although pegs allow a more lifelike quality to the artificial eye, they are not for everyone.
B) variações de Peg (figura 6a)
a peg original foi feita de plástico (policarbonato). Um buraco foi perfurado no implante e uma cavilha padrão foi colocada no lugar., Para obter um ajuste mais seguro entre o implante orbital e peg, um sistema de peg e manga foi projetado. Após a perfuração de um furo no implante, a manga é enroscada no implante até estar apertada e ser lavada com a superfície do implante. Uma cavilha é então colocada no centro da manga. Nos últimos anos, o titânio substituiu o policarbonato como material de pegas e mangas, uma vez que é mais bem tolerado no tecido da tomada ” (mais biocompatível).,
algumas empresas produzem sistemas de pegas de titânio puro (figura 6b) enquanto outras produzem titânio revestido por hidroxiapatite (figura 6c).
O revestimento da hidroxiapatite resulta numa resistência significativamente maior da interface do que o titânio não revestido.
6) Socket Reconstructive Procedures
a) Volume Augmentation – some degree of sunken is common in artificial eye patients., A selecção adequada de um tamanho adequado do implante no momento da enucleação ou evisceração é o primeiro passo para diminuir o aspecto afundado do doente ocular artificial. No entanto, se houver algum afundamento, técnicas estão disponíveis para diminuí-lo. Uma opção é submeter-se a um segundo procedimento cirúrgico para implantar um segundo implante (trenó ou implante no chão) na cavidade ocular, por baixo e por trás da primeira. É necessário um anestésico geral para colocar estes implantes de aumento de volume em posição. Eles são projetados para escorregar por baixo e posterior ao primeiro implante., Eles podem ser seguros na posição por cola, fio ou um sistema de mini placas usado na reconstrução facial. A cirurgia é curta (45 minutos) e os pacientes são liberados com um adesivo no dia da cirurgia ou na manhã seguinte. O olho artificial permanece em posição, mas pode requerer um ajuste nas primeiras semanas. A dor não é um fator grande,pois há muito pouca ruptura nos tecidos do encaixe (figura 7a, b).
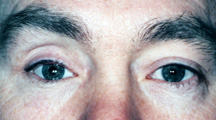
figura 7a: aparência de tomada Afundada.,
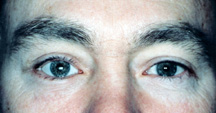
figura 7b: 3 meses após um implante orbital no chão – a aparência afundou-se.
outra técnica para diminuir uma aparência afundada envolve o uso de enxertos de “gordura dérmica”. Um enxerto de gordura logo abaixo da pele (“gordura dérmica”) pode ser colhido da anca do paciente. Esta gordura é então implantada na tampa superior que aparece ao sol (sulco). A incisão da anca está por baixo da roupa interior ou do fato de banho., A gordura é aparada e implantada na pálpebra superior (sulco), fazendo uma incisão de 1 polegada longa na pele da pálpebra. Uma bolsa é feita para o enxerto de gordura, que é então implantado seguido de fechamento da pele. Este procedimento é rotineiramente feito sob anestesia local ou local (anestesia do Crepúsculo) como um paciente de dia. Não é doloroso e tem bons a excelentes resultados. É necessária uma correcção excessiva, uma vez que ocorre alguma atrofia da gordura nos primeiros 3 meses.,
finalmente, para equilibrar a aparência afundada do olho artificial, a remoção de uma pequena quantidade de pele e gordura da tampa superior do olho que vê o oposto pode ser realizada. Este é um procedimento muito simples e rápido que é rotineiramente feito como um paciente ambulatório. Às vezes, pode ser realizado com bons resultados, mesmo antes da consideração dos “implantes de chão” ou “técnica de enxerto de gordura” descrita.,
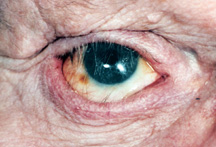
Figura 8: com um fornix inferior superficial a tampa inferior parece empurrada para baixo e as chicotadas são enroladas para cima em direção à prótese.
B) reconstrução de Fornix – depois de muitos anos de uso de um olho artificial, infecção recorrente da tomada e / ou cicatriz secundária ao trauma, o bolso atrás da tampa inferior onde o olho artificial se senta (“inferior fornix”) pode tornar-se superficial., Isto pode estar associado a uma tampa inferior retraída (uma tampa inferior que parece muito baixa), bem como problemas artificiais de montagem ocular com o olho artificial caindo recursivamente (Figura 8).
para corrigir isso, uma avaliação inicial pelo ocularista pode ser realizada para determinar se uma prótese modificada feita sob medida pode ser de algum benefício. Caso contrário, é necessário um procedimento cirúrgico de aprofundamento de fornix. Uma dessas cirurgias envolve o empréstimo de parte do revestimento do interior da boca (membrana mucosa) e usá-lo para criar uma bolsa inferior mais profunda., A mucosa palato dura (a partir do palato da boca) também pode ser usado, bem como cartilagem da orelha ou esclera doador. Estas cirurgias são realizadas sob anestesia local stand-by (anestesia do crepúsculo) ou anestesia geral. Geralmente tomam 1-1½ horas e são muito bem tolerados. Se for utilizada mucosa palato dura, os alimentos quentes e líquidos podem ser difíceis de tolerar por algumas semanas.
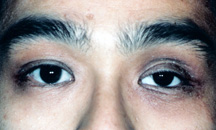
Figura 9: queda da tampa superior esquerda.,
7) cirurgias reconstrutivas das pálpebras
a) ptose da tampa superior – ptose refere-se a “descamação.”Não é raro que uma tampa da parte superior da copa ou uma tampa ptótica sejam descaídas. Após vários anos de uso de um olho artificial, e removê-lo em várias ocasiões, é possível que o músculo de elevação superior da tampa (aponeurose do levador) se torne fino e esticar. Como resultado, a tampa superior cai e torna-se” ptótica ” (Figura 9).
se a queda da tampa for ligeira, um ajuste no olho artificial pode elevar a tampa e corrigir a baba., Se a tampa permanecer caída, uma operação simples, rápida e indolor pode ser realizada referida como “avanço do levador”.”A cirurgia leva aproximadamente 15-30 minutos e é feita sob congelamento local como um paciente ambulatório. No pós-operatório, pode haver pequenas nódoas negras e inchaço na primeira semana.
B) laxidade da tampa inferior – após muitos anos de uso de um olho artificial, a tampa inferior, (que suporta o peso do olho artificial) pode tornar-se laxante (solto). Como resultado, os sacs mais baixos para baixo. Para corrigir isso, pode ser realizado um procedimento menor de aperto da tampa., Sob anestesia local como um paciente ambulatório, um corte é feito na parte lateral da tampa e a parte firme da tampa (placa tarsal) é reconectada à borda orbital óssea. Este procedimento, comumente referido como uma” faixa de Tarso ” é simples de fazer. Demora cerca de 15 minutos e relativamente livre de dor. As suturas usadas são dissolvíveis e só raramente causam alguma ternura enquanto absorvem.
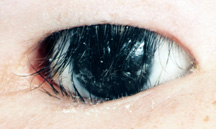
Figura 10: entropião das pálpebras superiores e inferiores-note-se que as pestanas descansam na superfície da prótese.,
c) Entropion repair – Entropion refers to an inward turning of the lid (Figure 10). No doente ocular artificial pode ser visto na tampa superior e inferior. À medida que o entropião ocorre, as pestanas tornam-se mais verticais na tampa superior e inferior, e podem acabar descansando sobre o olho protético. Cirurgia para entropio da tampa superior ou inferior está disponível, geralmente como ambulatório sob anestesia local. As cirurgias geralmente duram 30 minutos e o objetivo é rodar as chicotadas na tampa superior ou inferior de volta para uma posição mais normal., As suturas utilizadas são absorvíveis e dissolvem-se durante 3 a 6 semanas, dependendo do tipo utilizado. No pós-operatório pode haver inchaço e nódoas negras ligeiras. A dor não é uma grande preocupação, mas algum pequeno desconforto pode estar presente.
d) ectropion repair – Ectropion refers to an outward turning of the lower lid. Após vários anos de uso artificial do olho e desenvolvimento de laxidade do tecido na tampa inferior, a tampa inferior pode não só sacudir para baixo, mas pode, em alguns casos, se afastar do olho artificial (tornar-se ectrópico)., Tal como o entropião, este problema pode ser corrigido por um procedimento ambulatorial muito simples sob anestesia local com suturas absorvíveis. O objetivo é retornar a pálpebra para uma posição mais normal de modo que se senta contra o olho artificial. A cirurgia dura de 15 a 30 minutos e pode estar associada a um ligeiro inchaço e nódoas negras na tampa.
8) Conclusion Remarks About Artificial Eyes
Eye contact is an essential part of human interaction. É extremamente importante para o paciente ocular artificial manter um olho protético natural e normal., Nos últimos anos, ocorreram grandes desenvolvimentos na reconstrução de uma cavidade ocular após enucleação/evisceração ou cirurgia secundária de implante. O implante orbital ideal é procurado há mais de um século. Materiais porosos (hidroxiapatita, polietileno poroso e óxido de alumínio) são Atualmente os implantes orbitais preferidos principalmente por causa da vascularização e integração de tecidos que podem ocorrer., Estes implantes são menos propensos a migrar do que o implante plástico usado anteriormente e estão associados a um maior grau de motilidade, especialmente quando acoplados ao olho artificial sobrelotado através de um sistema de peg. Qual é o melhor implante é actualmente uma questão de debate. O implante poroso ideal é biocompatível, bioinerte, não tóxico, não alergénico, barato e estável ao longo do tempo.
1. Labat B. Chanson A., Frey J. Effects of alumina and hydroxyapatite coatings in the growth and metabolism of human osteoblasts., J Biomed Mater Res 1995; 29: 1397-1401
2. Mawn L, Jordan DR, Ahmad i, Gilberg S. Effects of orbital biomaterials on human fibroblasts. Can J Ophthalmol 2001; 36: 245-251
3. Christel P. biocompatibilidade de alumina policristalina densa de grau cirúrgico.Clin Orthop 1992; 282: 10-18