Die Zentren für Medicare & Medicaid Services (CMS), zum Beispiel, hat das Medicare Shared Savings Programm erstellt, in dem verantwortliche Pflegeorganisationen Qualitäts-Leistungs-Benchmarks erfüllen müssen und reduzieren Medicare Ausgaben um einen bestimmten Prozentpunkt, um für die Aufteilung in diesen Kosteneinsparungen zu qualifizieren.,
03. Juni 2016-Es wird erwartet, dass ACOs in der Lage sein wird, Qualitätsverbesserungsziele zu erreichen und die mit medizinischen Dienstleistungen verbundenen Kosten zu senken, indem ein größerer Fokus auf das Gesundheitsmanagement der Bevölkerung gelegt wird.
Verantwortliche Pflegeorganisationen, die im Rahmen des Medicare Shared Savings-Programms tätig sind und die im Rahmen des Programms festgelegten Qualitätsleistungsmaßstäbe nicht sofort erfüllen, können sich jedoch möglicherweise nicht für die Aufteilung der Ersparnisse qualifizieren.,
Tiefer graben:
Medicare Shared Savings Program strebt eine hohe ACO-Leistung an
Was sind die größten Herausforderungen für verantwortliche Pflegeorganisationen?
Niedrigere Erstattungssätze im Rahmen des wertbasierten Pflegemodells, auch durch den Betrieb rechenschaftspflichtiger Pflegeorganisationen, bringen größere Hindernisse für Gesundheitsdienstleister mit sich. Das traditionelle gebührenpflichtige Zahlungssystem brachte mehr Erstattung und Anreize für Ärzte, mehr Tests und diagnostische Verfahren zu bestellen.,
Die Art und Weise, wie wertbasierte Pflegezahlungen funktionieren, besteht darin, Anreize für mehr Vorsorge und die Reduzierung von Krankenhausaufenthalten sowie Notaufnahmen zu schaffen. Darüber hinaus kann es laut dem Bericht des Practice Profitability Index zu niedrigeren Erstattungssätzen sowie zu einem fehlenden Anstieg der Einnahmen des Arztes aufgrund rechenschaftspflichtiger Pflege und wertorientierter Zahlungen kommen.,
Auch wenn es gewisse Herausforderungen beim Betrieb rechenschaftspflichtiger Pflegeeinrichtungen geben mag, lassen Zahler und Anbieter dies nicht im Weg stehen, da sie weiterhin in neue alternative Zahlungsvereinbarungen investieren und sich von der traditionellen Gebührenerstattung entfernen.
HealthEdge Zustand des Zahlers Industrie Umfrage zeigte, dass fast 55 Prozent der Befragten medizinischen Einrichtungen sind auf der Suche zu verfolgen ACO-Entwicklung über die nächsten drei Jahre., Die Ergebnisse zeigen auch, dass vier von fünf befragten Organisationen in den folgenden drei Jahren an der wertbasierten Pflegerstattung teilnehmen möchten.,
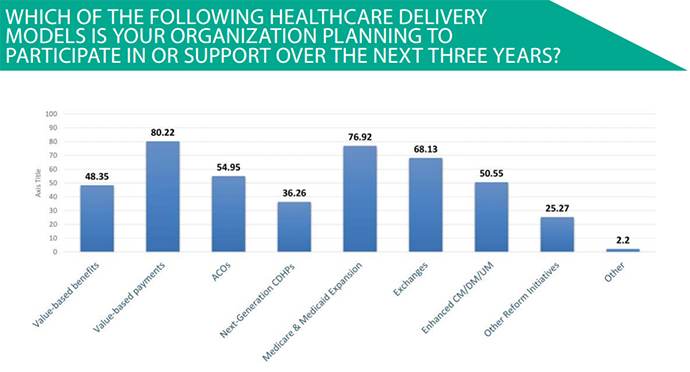
Quelle: HealthEdge
Tiefer werden:
- Top-Herausforderungen Alternativer Payment-Modelle, Gebündelte Zahlungen
- Value-based Payment Models Pose Herausforderung für Ärzte
Wie kann ACOs erfüllen Qualität von benchmarks und teilen sich in die Kosten-Einsparungen?,
Der erste Schritt, accountable care-Organisationen ergreifen, um zu erreichen, Qualität performance benchmarks zu setzen, Ihre Zeit und Ressourcen in kleben mit Ihrer Investition. Es ist unwahrscheinlich, dass ACO-Anbieter bei der Implementierung dieser Care Coordination Platform sofort Ergebnisse und Kosteneinsparungen erzielen.
CMS hat in der Vergangenheit Ergebnisse veröffentlicht, die zeigen, dass verantwortliche Pflegeorganisationen, die länger im Medicare Shared Savings Program bleiben, im Laufe der Zeit tendenziell bessere Ergebnisse erzielen. Rom wurde nicht an einem Tag gebaut und die Gesundheitsreform passiert nicht über Nacht.,
Daher ist es für ACOs unerlässlich, Zeit und Engagement in die Verfolgung dieses Pflegemodells zu investieren, um Kosteneinsparungen aus dem Programm zu erzielen. Amy Oldenburg, Vice President of Network and Product Strategy Accountable Care Solutions bei Aetna, erklärte in einem Interview, dass „echte Transformation ein langfristiges Unterfangen ist.“
“ Wir wissen, dass es mindestens drei Jahre dauert, bis motivierte ACOs Änderungen vornehmen, die erforderlich sind, um echte Einsparungen und Qualitätsverbesserungen zu bewirken., Wir glauben, dass die Transformation des Gesundheitswesens dazu beitragen wird, Abfälle zu reduzieren, die Qualität zu verbessern, die Zufriedenheit der Mitglieder/Patienten zu verbessern und die Gesundheit und Produktivität der Mitarbeiter insgesamt zu verbessern“, fügte Oldenburg hinzu.
“ Daher sehen wir dies auch als das Engagement und die Investition von Zeit und Ressourcen wert, um dorthin zu gelangen. Durch unseren Ansatz, Anbieter und Krankenhäuser in Richtung vollständiger, produktbasierter Risikoteilungs-ACOs zu bewegen und ihnen dabei zu helfen, ihre Geschäftstätigkeit zu verändern, wissen wir, dass wir zum Aufbau einer gesünderen Welt beitragen können.,“
Ein weiterer wichtiger Punkt, an den man sich erinnern sollte, ist, dass ACOs, die risikobasierte Zahlungsverträge abschließen, eher Erfolg haben, da sie mehr Verantwortung und finanziellen Anreiz für Ärzte bieten, ihre Best Practices wirklich zu ändern und die Qualitätsleistung zu verbessern, um die Gesundheitsausgaben zu senken.
Darüber hinaus wird die Integration risikobasierter Verträge und wertebasierter Versorgungserstattungen der Patientengemeinschaft zugute kommen, da sie die Qualität medizinischer Dienstleistungen wahrscheinlich verbessern wird., Insbesondere das Medicare Shared Savings Program würde effektiver funktionieren, wenn mehr rechenschaftspflichtige Pflegeorganisationen risikobasierte Verträge annehmen.
Tiefer werden:
- Top 3 Möglichkeiten, Accountable Care-Organisationen Könnte Garner Einsparungen
- Zeit, Engagement Erforderlich, für ACO, Value-Based Care Success
Wie beliebt Rechenschaft care-Organisationen?
Die Ergebnisse zeigen, dass zur Rechenschaft care-Organisationen halten die starke Vermehrung in den Vereinigten Staaten., Eine von Leavitt Partners und der Accountable Care Learning Collaborative durchgeführte Studie zeigte, dass die Anzahl der ACOs von Januar 2015 bis Januar 2016 um 12,6 Prozent gestiegen war.
Zu Beginn dieses Jahres wurden landesweit 838 ACOs gefunden, während weitere 1,200-verantwortliche Pflegeverträge in Gesundheitsorganisationen erstellt werden. Die Studie ergab auch, dass heute mehr als 28 Millionen Patienten von ACO-Anbietern behandelt werden.,
Es gibt eindeutig eine starke Verbreitung rechenschaftspflichtiger Pflegeorganisationen, da die Gesundheitsbranche weiterhin wertorientierte Rückerstattungspraktiken für die Pflege reformiert und einführt.

Quelle: Leavitt Partners und die Accountable Care Learning Collaborative
Krankenkassen suchen auch über eine Accountable care Organisation eine Partnerschaft mit Primärversorgern und Krankenhäusern., Zum Beispiel hat sich Aetna Anfang 2016 mit der Delaware Valley Accountable Care Organization zusammengetan und einen Accountable Care-Vertrag unterzeichnet.
Die beiden Parteien hoffen, die Patientenerfahrung zu verbessern und das Gesundheitsmanagement der Bevölkerung zu stärken, um die medizinischen Kosten zu senken. Aufgrund dieser neuen Partnerschaft werden rund 70.000 Aetna-Mitglieder unter dem ACO-Dach geführt.
Im Februar 2016 führte CMS 121 neue ACOs für das ACO-Modell der nächsten Generation und das Medicare Shared Savings Program ein., Dies zeigt, dass die Zahl der verantwortlichen Pflegeorganisationen im ganzen Land zunimmt, da mehr medizinische Anbieter und Zahler zusammenarbeiten, um die Ausgaben zu senken und die Qualität der Versorgung in der Patientengemeinschaft zu verbessern.
Tiefer werden:
- Accountable Care Organizations‘ Aufstieg in der Qualität a ‚Home Run‘
- Zahler und CMS Suchen, Beitreten, Accountable Care-Organisationen
Was sind die größten Vorteile von accountable care?
Der größte Vorteil, dass verantwortungsvolle Pflege bringen könnte für die healthcare-Industrie zu sammeln Einsparungen oder Ausgaben zu reduzieren., Gesundheitsreformen und neue Bundesvorschriften, sei es das Affordable Care Act oder das HITECH Act, haben alle dazu geführt, dass sich die Ausgaben im gesamten medizinischen Bereich mehr auf sinkende Ausgaben konzentrierten.
Das im Jahr 2010 verabschiedete Affordable Care Act fördert die Entwicklung verantwortlicher Pflegeorganisationen. Einige Gesundheitsexperten finden Versprechen in ACOs und glauben, dass ihr größter Vorteil darin besteht, die Pflegekosten zu senken.,
„Ich denke, dass es bisher einige Fragen gegeben hat, weil Pioneer ACOs und die regulären MSSP ACOs viel Kosteneinsparungen gezeigt haben, aber was die Leute übersehen haben, ist, dass die ACO-Bewegung eine organisierende Kraft in der gesamten Gesundheitsbranche war und Krankenhäuser und Ärzte für einmal unter dem gleichen Dach über Effizienz, klinische Protokolle und Möglichkeiten sprechen, Kosten zu sparen“, sagte Ted Schwab, Managing Director bei Huron Healthcare. HealthPayerIntelligence.com.
“ Es gibt jetzt nördlich von 700 dieser Organisationen in den Vereinigten Staaten von Amerika., Wenn Sie darüber nachdenken, wo die Branche in den letzten 100 Jahren war, war es eine Mom-and-Pop-fragmentierte Industrie. Jetzt haben Sie 700 Organisationen mit Leuten, die zumindest miteinander reden. Es wird eine Weile dauern.“
“ Wir stehen ganz am Anfang dieser Bewegung und ich konnte nicht mehr ermutigt werden.“
Zum Beispiel konnten Blue Shield of California und sein ACO-Anbieter in den letzten fünf Jahren 325 Millionen US-Dollar einsparen. Das Programm wurde erstmals 2010 gestartet und wurde nun auf 35 Organisationen ausgeweitet, die bis zu 325,000 Patienten in Kalifornien behandeln., Ein wichtiger Teil dieser Kosteneinsparungen ist die Reduzierung von Notaufnahmen und Krankenhauseinweisungen.
Die Anzahl der Krankenhausaufenthalte sank um 13 Prozent und die Anzahl der Tage im Krankenhaus sank um 27 Prozent für die Blue Shield of California Accountable Care Organization.
“ Wir haben in den ersten fünf Jahren unseres ACO-Programms solide Ergebnisse erzielt und fangen gerade erst an., Wir vertiefen und verfeinern weiterhin die Arbeit, die wir mit unseren ACO-Anbietern leisten, um sicherzustellen, dass unsere Mitglieder zur richtigen Zeit und im richtigen Umfeld die richtige Pflege erhalten und gleichzeitig dazu beitragen, die Gesundheitsversorgung nachhaltiger und erschwinglicher zu gestalten“, sagte Kristen Miranda, Senior Vice President Strategic Partnerships and Innovation von Blue Shield, in einer öffentlichen Erklärung.
Ein weiterer großer Vorteil von ACOs ist ihre Fähigkeit, das Gesundheitsmanagement der Bevölkerung und die Patientenergebnisse zu verbessern., Ein Brief des Zentrums für Gesundheitsstrategien und der städtischen Gesundheitsforschung und-praxis an der Northeastern University zeigt, dass neue Modelle zur Gesundheitsversorgung wie ACOs innovative Methoden für Zahler und Anbieter bieten, um bessere Ergebnisse für die Gesundheit der Bevölkerung zu erzielen.
Medicaid ACOs, zum Beispiel, haben gezeigt, dass eine stärkere Konzentration auf die Vermeidung von Krankheiten und die Förderung von wellness, die führt zu einer stärkeren Bevölkerung Verbesserungen der Gesundheit. Dies verringert die Wahrscheinlichkeit, dass eine Krankheit fortschreitet und zu kostspieligeren Krankenhausaufenthalten führt.,
Die Vorteile von ACOs sind zahlreich und es gibt viele Interessengruppen, die Vorteile aus diesem Pflegemodell ziehen. Die Patientengemeinschaft erhält eine Vielzahl von Vorteilen, einschließlich verbesserter Ergebnisse, besserer Versorgungsqualität, größerem Engagement für die Anbieter und einer allgemeinen Reduzierung der Out-of-Pocket-Kosten.
Gesundheitszahler sehen erhebliche Kosteneinsparungen aus dem Programm, sobald risikobasierte Verträge eingeleitet wurden. Gesundheitsdienstleister sind auch verpflichtet, an Kosteneinsparungen teilzuhaben und von einem erfolgreicheren Ansatz für das Gesundheitsmanagement der Bevölkerung zu profitieren.,
Tiefer werden:
- Blue Shield, Accountable Care Organisation Gespeichert $325 Million
- die Gesundheit der Bevölkerung, Risiko-sharing-Vital for Accountable Care