1) Pierderea unui ochi
pierderea unui ochi la traume, tumori sau boli oculare în stadiu final, cum ar fi glaucomul sau diabetul, poate fi devastatoare la orice vârstă. Poate avea un impact major asupra imaginii de sine, a încrederii în sine și a stimei de sine, ca să nu mai vorbim de ajustarea necesară în adaptarea la viziunea monoculară (cu un singur ochi). Pot exista chiar unele restricții de muncă care se aplică pacienților cu un singur ochi (de exemplu, șoferi comerciali, piloți de avion, polițiști, pompieri etc.)., Numeroși pacienți au fost echipați cu ochi protetici care sunt angajați în prezent în profesiile menționate mai sus. Pacienții monoculari ar trebui să încerce să se întoarcă la locul de muncă, dacă este posibil, și să ducă o viață cât mai normală. Deși există o pierdere a percepției adâncimii și a vederii periferice, ele nu sunt la fel de „handicapate”, așa cum mulți cred.
2) proceduri primare de soclu
a) chirurgie de enucleare – enuclearea se referă la îndepărtarea globului (globul ocular)., Intervenția chirurgicală se poate face sub anestezie locală de stand-by (anestezie crepusculară) sau anestezie generală (pacientul doarme). Se face în mod obișnuit fie ca pacient ambulatoriu, fie peste noapte. Procedura chirurgicală durează în general aproximativ 1 oră. În timp ce se află sub anestezie, capacele sunt ținute deschise, iar straturile exterioare ale ochiului (conjunctiva și Tenoanele) sunt tăiate departe de globul ocular. Mușchii extraoculari (responsabili de mutarea ochiului în diferite câmpuri de Privire) sunt, de asemenea, tăiați departe de suprafața ochiului. În cele din urmă nervul optic este tăiat și întregul glob ocular este îndepărtat., Sângerarea este controlată prin cauterizare ușoară.figura 1: Exemple de implanturi orbitale în ultimii 20 de ani (partea dreaptă a fotografiei) și ochi artificiali (partea stângă a fotografiei).
când cineva își pierde un ochi, sunt necesare două componente: un implant orbital pentru a menține volumul prizei oculare și un ochi artificial sau o proteză.
astfel, după îndepărtarea ochiului, un implant orbital este pus în priză și țesuturile sunt închise deasupra acestuia., Mușchii extraoculari pot fi cuplați la suprafața implantului pentru a ajuta la menținerea implantului de a migra și pentru a ajuta la mișcarea soclului. Inițial, un conformer protetic temporar din plastic transparent este pus în aplicare peste implantul orbital. Acest conformer menține spațiul tisular din spatele pleoapelor unde ochiul protetic va sta în cele din urmă. În aproximativ 6-8 săptămâni, conformerul este îndepărtat și se face un ochi artificial (proteză) personalizat pentru soclu. În primele săptămâni postoperatorii sunt necesare picături oftalmice sau unguent., Durerea este ceva de care pacienții se îngrijorează în mod obișnuit cu operația de enucleare. Poate exista un anumit disconfort postoperator în primele zile, dar cât de mult este variabil, deoarece toată lumea are un prag de durere diferit. Ceea ce ar putea fi o mulțime de durere pentru o persoană poate fi doar ușoară până la moderată în alta. Indiferent de durerea prezentă (de obicei nu severă), aceasta dispare în primele 3 până la 5 zile. Analgezicele sunt prescrise în mod obișnuit după operația de enucleare împreună cu antibioticele.,
B) chirurgie de eviscerare – chirurgia de eviscerare se referă la îndepărtarea conținutului interior al ochiului (cornee, iris, lentilă, vitros și retină). Coaja albă a ochiului (sclera) este lăsată în poziție. Mușchii extraoculari sunt lăsați atașați la suprafața ochiului și nervul optic nu este tăiat. Odată ce conținutul ochiului este îndepărtat, un implant este plasat în cochilia sclerală. Sclera, Tenoanele și conjunctiva sunt apoi închise peste implant și se pune în aplicare un conformer temporar (plastic transparent)., Ochiul artificial real (proteză) se face în aproximativ 6-8 săptămâni.
Eviscerare, ca enucleatie, poate fi făcut locale aflate în stand-by (amurg anestezie) sau anestezie generală și pot fi efectuate în ambulatoriu sau ca o noapte de cazare vizita. Ca și enuclearea, durerea este variabilă și depinde de pragul durerii. În general, există o anumită durere, dar de obicei nu este severă. Se stabilește în primele 3 până la 5 zile.

figura 2a: ochi drept orb, dureros, desfigurat, cu cicatrice evidentă.,
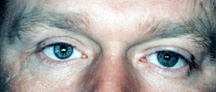
Figura 2b: După operația de eviscerare și de revizuire de cicatrice.
care este cel mai bun: enucleare sau eviscerare? Eviscerarea este mai rapidă și mai simplă de făcut. Există o perturbare mai puțin anatomică a prizei oculare cu eviscerare, iar rezultatele finale (aspect, mișcare) sunt superioare în majoritatea cazurilor, apoi cu enucleare. Cu toate acestea, există unele situații în care pur și simplu nu se poate avea o eviscerare. În orice ochi care are o tumoare (de exemplu, melanom) sau o tumoare suspectată, o enucleare este singura opțiune., Dacă ochiul bolnav are glaucom în stadiu final, diabet în stadiu final, este un ochi post-traumă, are un istoric cunoscut fără suspiciunea unei tumori, o eviscerare este adecvată și devine din ce în ce mai frecventă datorită ușurinței intervenției chirurgicale și a rezultatelor cosmetice excelente (figura 2A, b).
c) Secundar, Orbital Operatie de Implant – La unele persoane care au avut anterior un enucleerea procedura de ani în urmă, implant ocular poate fi mutat din poziția, devin expuse, infectate, sau este pur și simplu prea mici., In aceasta situatie se poate efectua o interventie chirurgicala secundara pentru indepartarea primului implant (chirurgie secundara de implant orbital). Chirurgia implantului orbital secundar poate fi mai dificila decat enuclearea sau eviscerarea, mai ales daca chirurgul incearca sa localizeze si sa reconecteze muschii extraoculari. Prin urmare, se efectuează, de obicei, sub anestezie generală, ca pacient care rămâne peste noapte. Vindecarea postoperatorie este similară chirurgiei de enucleare și eviscerare.,figura 3a: priză de Exenterație (o grefă de piele care pare mult mai ușoară decât pielea din jur căptușește cavitatea prizei de ochi).
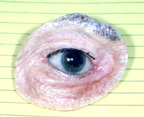
Figura 3b: Oculo-proteză facială

Figura 3c: La oculo-proteză facială este așezat în soclu ochi. Ochelari acoperire proteza
d) Exenteration Chirurgie – Exenteration este o procedură radicală decât enucleatie, eviscerare sau secundar, orbital implantare., Aceasta implică îndepărtarea tuturor țesuturilor din întreaga priză de ochi. Conjunctiva, globul, mușchii extraoculari și grăsimea orbitală sunt scoase. În aceste situații nu există loc pentru a pune un implant orbital sau un ochi artificial așa cum este descris mai sus. O proteză oculo-facială poate fi făcută totuși, pentru a acoperi deschiderea prizei de ochi. Deși nu se mișcă, arată mult mai bine decât o priză de ochi goală (figura 3a, b,c).
3) implanturile orbitale
înainte de 1885 nu au fost utilizate implanturi orbitale., Ochiul a fost îndepărtat prin enucleare sau eviscerare, iar soclul a fost lăsat să se vindece singur. Rezultatul a fost o depresiune inestetică scufundată a pleoapelor în priza de ochi. Utilizarea unui implant orbital a fost un progres major în chirurgia anoftalmică a soclului. Implantul a îmbunătățit cosmeza postoperatorie prin umplerea volumului orbital și, de asemenea, reducerea șanselor de contracții ale soclului datorită formării țesutului cicatricial., În ultimii 100 de ani au fost utilizate o varietate de materiale pentru implantul orbital, inclusiv: aur, argint, cartilaj, os, grăsime, plută, burete, cauciuc, parafină, lână, azbest, precum și o varietate de altele în încercarea de a găsi implantul cel mai biocompatibil (Figura 1).
o varietate de forme și dimensiuni au fost, de asemenea, încercate în încercarea de a promova o anumită motilitate la soclu. În 1985, un nou concept în implanturile cu soclu ocular a început să evolueze atunci când un cercetător (Dr.Arthur Perry, San Diego, CA) a început să studieze coralul de mare ca implant ocular., Printr-un proces hidrotermal patentat componenta carbonat de calciu de coral mare a fost transformat în fosfat de calciu și a fost făcută o substanță cunoscută sub numele de hidroxiapatită. Hidroxiapatita are aceeași structură chimică și structură poroasă ca țesutul osos uman (figura 4a).

Figura 4a: Hidroxiapatită implant ocular
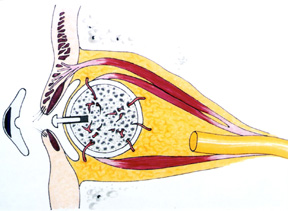
Figura 4b: Desen de hidroxiapatită implant cu mușchii aferenți și un cuier în poziția

Figura 4c: Sintetic implant de hidroxiapatita.,

figura 4d: polietilenă poroasă sferică.
Materialul implantului (hidroxiapatita corralină) este biocompatibil, netoxic și non-alergenic. Țesutul corpului recunoaște materialul ca fiind similar și din cauza naturii poroase, țesutul va crește în el. Implantul devine mai fix și, prin urmare, rezistă migrației. Implantul permite atașarea mușchilor extraoculari, ceea ce duce la îmbunătățirea motilității orbitale a implantului., Implantul orbital poate fi, de asemenea, atașat direct de proteză printr-un cuier, care iese din implant (figura 4b), permițând o gamă largă de mișcări protetice, precum și mișcările oculare care se văd frecvent atunci când oamenii sunt implicați în conversație. Gama mărită și mișcările fine de darting permit o calitate mai asemănătoare vieții ochiului protetic.
implantul de hidroxiapatită, cunoscut și sub numele de Bio-Eye™ (implanturi orbitale integrate, San Diego) este numit „implant poros.”De la introducerea sa, au fost introduse o serie de alte „implanturi poroase”., Un astfel de implant (popularizat de către Dr. D. R. Jordan – Universitatea din Ottawa Eye Institute, Ottawa, Ontario, Canada) este un sintetic varietate de hidroxiapatită (FCI3 HA implant) care are calități similare cu originalul Bio-Eye™, dar mai puțin costisitoare (Figura 4c). Este disponibil în Canada și în alte părți ale lumii, dar din cauza restricțiilor de brevet nu este disponibil în Statele Unite. Un alt sintetic poros implant care a devenit din ce în ce mai populare este un tip de plastic poros cunoscut sub numele de Polietilena Poroasă (Medpor™ – Porex Chirurgicale Inc, Cooledge Park, GA)., Acest material este un material sintetic artificial care anterior a fost utilizat într-o gamă largă de proceduri reconstructive cranio-faciale și fracturi faciale, cu puține probleme. Proprietățile sale demonstrează o rezistență ridicată la tracțiune, maleabilitate, biocompatibilitate și îngroșare fibrovasculară. Implanturile orbitale poroase din polietilenă sunt, de asemenea, mai ieftine decât originalul Bio-Eye™ și sunt disponibile în forme sferice, ou, conice sau mondate (figura 4D).,
oxid de Aluminiu (Al2O3) și o altă biomaterial care a fost utilizat pentru mai mult de 30 de ani ca un implant în ortopedie și stomatologie a fost studiat extensiv (Dr. D. R. Jordan – Universitatea din Ottawa Eye Institute, Ottawa, Ontario, Canada) și este în curs de dezvoltare ca un implant ocular în Canada, Europa și mai multe alte părți ale lumii. Implantul de oxid de aluminiu, cunoscut și sub denumirea de implant Bioceramic (FCI, Issy-Les-Moulineaux, Cedex, Franța) arată identic cu hidroxiapatita Bio-Eye™ cu pori multipli Interconectați., Ca și polietilena sintetică HA și poroasă, este mai puțin costisitoare decât Bio-Eye™. Există dovezi că osteoblastele umane și fibroblastele par să crească mai bine pe oxidul de aluminiu decât hidroxiapatita, sugerând că poate fi mai biocompatibil decât hidroxiapatita și mai bine tolerat în priza de ochi.1,2,3
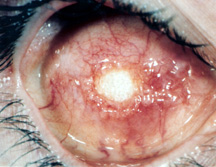
figura 5a: expunerea unui implant de hidroxiapatită.,figura 5b: infecția implantului Orbital – priza oculară este foarte inflamată, există o mulțime de descărcări și un granulom pyogenic recurent (săgeți negre).
4) complicațiile implantului Orbital
complicațiile asociate cu hidroxiapatita care se aplică și altor implanturi orbitale poroase au ieșit treptat la lumină de la introducerea și utilizarea pe scară largă a hidroxiapatitei la începutul anilor 1990., Complicațiile raportate includ: expunerea la implant, subțierea conjunctivală, descărcarea, formarea granulomului pyogenic (formarea țesutului vindecător în exces) și rareori durere sau disconfort persistent. Complicația discutată cel mai adesea este expunerea la implant cu rate de expunere cuprinse între 0 și 22% (figura 5a).,
factori Predispozanți pentru a expunerii includ: închiderea plăgilor sub tensiune, inadecvate sau săraci închiderea plăgilor tehnica, infecție, mecanice sau inflamatorii iritare din speculat suprafața HA implant și întârziate ingrowth de tesut fibrovascular cu ulterioare defalcare tesut.
cea mai temută complicație a implanturilor orbitale poroase este infecția din implant., Implanturile orbitale poroase au mai mulți pori Interconectați care se umplu cu țesut fibrovascular în primele 6-12 luni, ceea ce teoretic ar trebui să ajute la rezistența la infecții. Înainte de această dată, expunerea implantului poate predispune implantul la intrarea contaminării bacteriene și a infecției implantului. Odată ce apare o infecție a implantului, este posibil să nu fie ușor de recunoscut sau tratat. Semnele distinctive ale infecției implantului sunt: descărcarea recurentă rezistentă la mai multe picături, disconfortul implantului (la atingere) și granulomul pyogenic recurent (țesut vindecător în exces) pe suprafața implantului (figura 5b).,
infecția implantului nu răspunde la antibiotice orale, intravenoase și/sau topice și, în general, implantul trebuie îndepărtat. Îndepărtarea unui implant infectat necesită anestezie generală și este traumatizantă la nivelul prizei oculare, deoarece implantul a fost parțial integrat cu țesutul prizei. In urma indepartarii implantului orbital poros nu se recomanda administrarea unui alt implant poros pana cand nu a trecut o perioada de timp suficienta (cel putin 6 luni) pentru a asigura vindecarea tesuturilor., O sferă neporoasă din plastic poate fi introdusă pentru a menține volumul în timp ce așteptați perioada de 6 luni și contemplați un alt implant poros.
5) Ochi Artificial Motilitatea: Implant Pegging Proceduri
un) La peg sau nu să peg? Unul dintre numeroasele avantaje ale implanturilor poroase (hidroxiapatită, polietilenă poroasă, oxid de aluminiu) este capacitatea de a le integra cu ochiul artificial suprapus printr-un sistem cuier., Prin cuplarea implantului orbital la ochiul artificial pot apărea o gamă largă de mișcări oculare protetice, precum și mișcări ale ochilor care se văd frecvent în vorbirea conversațională. Aceste mișcări conferă o calitate mai asemănătoare vieții ochiului protetic. Pentru a peg sau a nu peg, depinde de chirurg și pacient. Ele sunt cu siguranță nu pentru toată lumea și cu tot respectul, nu toate ochi soclu chirurgi sunt la fel de calificați la punerea lor în., Înainte de a lua în considerare un cuier implantul trebuie să fie complet vascularizat (minim de 6 luni, în unele acest lucru poate dura un an sau mai mult) și, priza trebuie să fie unul sănătos. Pacienții cu diabet zaharat, radiații anterioare, boli sistemice, cum ar fi lupusul eritematos sistemic (SLE) sau, persoanele cu medicamente, cum ar fi steroizii, nu sunt candidați buni pentru pegging, deoarece țesutul lor de soclu pur și simplu nu are un flux sanguin bun.
Cuiere nu sunt prost dovada și au propriul set inerent de probleme de mai sus și dincolo de cele ale implantului., O tehnică meticuloasă de plasare a peg este necesară pentru a obține rezultate excelente; un fapt care nu este apreciat de mulți. Cârligele trebuie să fie centrale și drepte. De asemenea, trebuie să fie la același nivel cu implantul fără porțiune expusă pentru a asigura un rezultat bun. Odată raportat, indivizii necesită o urmărire regulată inițial pentru a fi siguri că știftul stă bine. Cu timpul follow-up-uri poate scădea (anual), dacă totul este bine. Cea mai îngrijorătoare problemă asociată cu legarea este introducerea infecției în implant, necesitând îndepărtarea implantului.,
Alte potențiale peg probleme includ descărcarea de gestiune, granulom pyogenic (exces de vindecare tisulară) în jurul cuier, cuier care se încadrează, biata de transfer de circulație, clic, conjunctivală cresterea exagerata, săraci montaj sau vrac maneci, partea de maneca ax vizibil, peg forate la un unghi, peg forate de centru, HA vizibil în jurul peg gaură, și excesul de mișcare de peg.

Figura 6a: Policarbonat peg sistem original standard peg este la dreapta (săgeată neagră); cuier si maneca sistem la stânga cu șurubelniță pentru manșon de mai jos.,

figura 6b: sistem de prindere și manșon din titan pur.

figura 6c: manșon de titan acoperit cu hidroxiapatită cu mai multe cuie de titan.
Astfel, deși cârligele permit o calitate mai reală pentru ochiul artificial, acestea nu sunt pentru toată lumea.
B) variații ale Peg (figura 6a)
peg-ul original a fost fabricat din plastic (policarbonat). O gaură a fost forată în implant și a fost pus un cuier standard., Pentru a obține o fixare mai sigură între implantul orbital și cuier, a fost proiectat un sistem cuier și manșon. După găurirea unei găuri în implant, un manșon este înșurubat în implant până când acesta este strâns și la același nivel cu suprafața implantului. Un cuier este apoi plasat în centrul manșonului. În ultimii ani, titanul a înlocuit policarbonatul ca material de prindere și manșon, deoarece este mai bine tolerat în țesutul soclului ” (mai biocompatibil).,
Unele companii produc titan pur peg sisteme (Figura 6b) în timp ce altele produc hidroxiapatită-titan acoperit (Figura 6c).
acoperirea cu hidroxiapatită are ca rezultat o rezistență semnificativ mai mare a interfeței decât titanul neacoperit.
6) proceduri Reconstructive Socket
a) mărirea volumului – un anumit grad de scufundare este frecvent la pacienții cu ochi artificiali., Selectarea adecvată a unei dimensiuni adecvate a implantului în momentul enucleării sau eviscerării este primul pas în scăderea aspectului scufundat al pacientului cu ochi artificiali. Cu toate acestea, dacă rămâne o scufundare, sunt disponibile tehnici pentru a o reduce. O opțiune este să se supună unei a doua proceduri chirurgicale pentru a implanta un al doilea implant (sanie sau implant de podea) în priza de ochi, dedesubt și în spatele primului. Este necesar un anestezic general pentru a pune aceste implanturi de augmentare a volumului în poziție. Acestea sunt concepute pentru a aluneca în dedesubt și posterior primului implant., Ele pot fi fixate în poziție prin lipici, sârmă sau un sistem de plăci mini utilizate în reconstrucția facială. Intervenția chirurgicală este scurtă (45 de minute), iar pacienții sunt externați cu un plasture în loc în ziua intervenției chirurgicale sau în dimineața următoare. Ochiul artificial rămâne în poziție, dar poate necesita o ajustare în primele săptămâni. Durerea nu este un factor important, deoarece există foarte puține perturbări ale țesuturilor soclului (figura 7a,b).
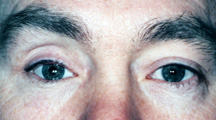
figura 7a: aspectul soclului scufundat.,
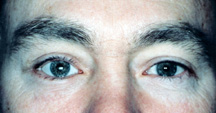
figura 7b: 3 luni de la implantul de podea orbitală – aspectul scufundat a dispărut.
o altă tehnică pentru a reduce un aspect scufundat implică utilizarea de grefe „grăsime dermică”. O grefă de grăsime chiar sub piele („grăsime dermică”) poate fi recoltată de la șoldul pacientului. Această grăsime este apoi implantată în capacul superior care apare scufundat (sulcus). Incizia șoldului se află sub zona lenjeriei sau a costumului de baie., Grăsimea este tăiată și implantată în capacul superior care apare scufundat (sulcus), făcând o incizie de 1 inci pe pleoapa lungă a pielii. Se face un buzunar pentru grefa de grăsime, care este apoi implantată urmată de închiderea pielii. Această procedură se efectuează în mod obișnuit sub anestezie locală sau locală stand-by (anestezia crepusculară) ca pacient de zi. Nu este dureros și are rezultate bune la excelente. Peste corecție este necesară ca unele atrofie de grăsime se produce în primele 3 luni.,
în cele din urmă, pentru a echilibra aspectul scufundat al ochiului artificial, se poate efectua îndepărtarea unei cantități mici de piele și grăsime de pe capacul superior al ochiului opus. Aceasta este o procedură foarte simplă și rapidă, care se face în mod obișnuit ca ambulatoriu. Uneori poate fi efectuată cu rezultate frumoase chiar înainte de luarea în considerare a „implanturilor de podea” sau a „tehnicii de grefă de grăsime” descrise.,figura 8: cu un fornix inferior superficial, capacul inferior apare împins în jos și genele sunt rulate în sus spre proteză.div id=”d35b6fa4ea”>B) reconstrucția Fornix – după mulți ani de purtare a unui ochi artificial, infecție recurentă a soclului și / sau cicatrizare secundară traumei, buzunarul din spatele capacului inferior unde se află ochiul artificial („fornix inferior”) poate deveni superficial., Acest lucru poate fi asociat cu un capac inferior care apare retras (un capac inferior care pare prea jos), precum și probleme de fixare a ochilor artificiali cu ochiul artificial care cade recurent (figura 8).
Pentru a corecta acest lucru, o evaluare inițială de către oftalmolog pot fi efectuate pentru a determina dacă o modificare custom made proteza ar putea fi de folos. Dacă nu, este necesară o procedură chirurgicală de aprofundare a fornix. O astfel de intervenție chirurgicală implică împrumut o parte din Captuseala din interiorul gurii (membrana mucoasa) și folosind-o pentru a crea un buzunar mai adânc capac inferior., Mucoasa palatului dur (din palatul gurii) poate fi de asemenea utilizată, precum și cartilajul urechii sau sclera donatorului. Aceste intervenții chirurgicale se efectuează sub anestezie locală stand-by (anestezie crepusculară) sau anestezie generală. În general, acestea iau 1-1½ ore și sunt foarte bine tolerate. Dacă se utilizează mucoasa palatului dur, alimentele calde și lichidele pot fi dificil de tolerat timp de câteva săptămâni.
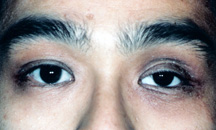
Figura 9: căderea capacului superior stâng.,
7) intervenții chirurgicale Reconstructive ale pleoapelor
a) ptoza capacului superior – ptoza se referă la „căderea.”Un capac superior droopy sau” capac superior ptotic ” nu este neobișnuit. După mai mulți ani de a purta un ochi artificial, și scoate-o în numeroase ocazii, este posibil pentru capacul superior altitudine musculare (levator aponevrozei) pentru a deveni subțire și întindere. Ca urmare, capacul superior cade și devine „ptotic” (Figura 9).
dacă capacul este ușor, o ajustare a ochiului artificial poate ridica capacul și corecta căderea., În cazul în care capacul rămâne droopy, o operație simplă, rapidă, nedureroasă poate fi efectuată denumită ” avansare levator.”Operația durează aproximativ 15-30 de minute și se face sub congelare locală ca ambulatoriu. După operație pot apărea vânătăi și umflături minore în prima săptămână.
b) capac Inferior laxitate – După mulți ani de a purta un ochi artificial, capac inferior, (care suporta greutatea ochi artificial) poate deveni lax (vrac). Drept urmare, partea inferioară scade în jos. Pentru a corecta acest lucru, se poate efectua o procedură minoră de strângere a capacului., Sub anestezie locală ca ambulatoriu, se face un snip în partea laterală a capacului, iar partea fermă a capacului (placa tarsală) este reconectată la marginea orbitală osoasă. Această procedură, denumită în mod obișnuit „bandă tarsală” este simplu de făcut. Este nevoie de aproximativ 15 minute și relativ fără durere. Suturile utilizate sunt dizolvabile și rareori provoacă o anumită sensibilitate în timp ce se absorb.figura 10: Entropionul pleoapelor superioare și inferioare – observați genele care se sprijină pe suprafața protezei.,
c) repararea entropionului-Entropionul se referă la o rotire interioară a capacului (Figura 10). La pacientul cu ochi artificiali poate fi văzut pe capacul superior și inferior. Pe măsură ce apare entropionul, genele devin mai verticale în capacul superior și inferior și pot ajunge să se sprijine pe ochiul protetic. Chirurgia pentru entropionul capacului superior sau inferior este disponibilă, în general ca ambulatoriu sub anestezie locală. Intervențiile chirurgicale durează de obicei 30 de minute, iar scopul este de a roti genele fie în capacul superior, fie în cel inferior, într-o poziție mai normală., Suturile utilizate sunt absorbabile și se dizolvă peste 3-6 săptămâni, în funcție de ce tip este utilizat. După operație pot apărea umflături ușoare și vânătăi. Durerea nu este o preocupare majoră, dar unele disconfort minore pot fi prezente.
d) repararea ectropionului-ectropionul se referă la o rotire exterioară a capacului inferior. După mai mulți ani de ochi artificiale poartă și țesut laxitate dezvoltare în capacul inferior, capacul inferior poate nu numai sag în jos, dar poate, în unele cazuri rândul său, departe de ochi artificial (deveni ectropic)., Ca și entropionul, această problemă poate fi corectată printr-o procedură ambulatorie foarte simplă, sub anestezie locală, cu suturi absorbabile. Scopul este de a readuce pleoapa într-o poziție mai normală, astfel încât să se așeze împotriva ochiului artificial. Chirurgia durează 15-30 de minute și poate fi asociată cu unele umflături minore ale capacului și vânătăi.
8) observații finale despre ochii artificiali
contactul cu ochii este o parte esențială a interacțiunii umane. Este extrem de important ca pacientul cu ochi artificiali să mențină un ochi protetic natural, care apare normal., În ultimii ani au avut loc evoluții importante în reconstrucție din ochi socket următoarele enucleerea/eviscerare sau secundar operatie de implant. Implantul orbital ideal a fost căutat de mai bine de un secol. Materialele poroase (hidroxiapatita, polietilena poroasa si oxidul de aluminiu) sunt in prezent implanturile orbitale preferate in primul rand datorita vascularizarii si integrarii tesuturilor care pot aparea., Aceste implanturi sunt mai puțin susceptibile de a migra decât implantul plastic utilizat anterior și sunt asociate cu un grad mai mare de motilitate, în special atunci când sunt cuplate la ochiul artificial suprapus printr-un sistem cuier. Care implant este cel mai bun este în prezent o chestiune de dezbatere. Implantul poros ideal este unul biocompatibil, bioinert, netoxic, non-alergenic, ieftin și stabil în timp.
1. Labat B. Chanson A., Frey J. efectele acoperirilor de alumină și hidroxiapatită în creșterea și metabolismul osteoblastelor umane., J Biomed Mater Res 1995; 29:1397 – 1401
2. Mawn L, Jordan DR, Ahmad I, Gilberg S. efectele biomaterialelor orbitale asupra fibroblastelor umane. Poate J Oftalmol 2001; 36: 245-251
3. Christel P. biocompatibilitatea aluminei policristaline dense de grad chirurgical.Clin Orthop 1992; 282: 10 – 18