Señor,
las alopecias cicatriciales representan verdaderas emergencias tricológicas, ya que pueden conducir a la pérdida irreversible del cabello una vez que los folículos pilosos están cicatrizados. Por lo tanto, el diagnóstico rápido y la terapia multi-modal agresiva y temprana son cruciales para prevenir la pérdida de cabello desfigurante y las secuelas psicosociales asociadas.,
Aquí presentamos un caso raro de reversión exitosa de la pérdida de cabello en alopecia cicatrizante de lupus eritematoso discoide (DLE) utilizando un tratamiento combinado temprano.
reporte de un caso
un hombre de 37 años de origen indio del Este fue referido a nuestra clínica para evaluación de pérdida de cabello. El paciente informó que primero notó pérdida de cabello en el vértice y la sien derecha del cuero cabelludo 8 meses antes de presentarse en la clínica. Las lesiones fueron inicialmente pruriginosas, pero no dolorosas. El paciente declaró que intentó tratar las áreas con el esteroide tópico de su esposa (betametasona 0.025% crema)., El paciente negó cualquier trauma químico o físico en el área. Su revisión de los sistemas fue negativa para enfermedades de la piel u otras enfermedades. Negó fiebres, Artralgias, fotosensibilidad, úlceras orales u otros cambios cutáneos. Su historial médico fue negativo, excepto para el asma tratada con inhalador de albuterol (Ventolin®) cuando fue necesario.
en la presentación inicial el examen físico reveló cuatro placas eritematosas a violáceas con descamación e hiperqueratosis folicular, de 1-3 cm de tamaño, tres localizadas sobre el vértice y una localizada sobre el área temporal derecha., La dermatoscopia se utilizó para visualizar el estado de los ostios foliculares y mostró una disminución en la densidad de los ostios foliculares, particularmente en la lesión sobre el vértice.
Las investigaciones incluyeron hemograma completo y diferencial, niveles de anticuerpos antinucleares, anti-Ro, anti-La, TSH, ferritina, pruebas de función hepática y renal y análisis de orina. Todos los resultados estuvieron dentro de los límites normales, incluyendo una prueba negativa de hidróxido de potasio en el cuero cabelludo para hongos. También se completó un examen oftalmológico basal.,
se tomaron dos biopsias de punzón de 4 mm de profundidad incluyendo grasa subcutánea del cuero cabelludo y se sometieron para análisis histopatológico y tinción inmunofluorescente. Se obtuvieron los siguientes resultados: el número total de folículos pilosos se encontró moderadamente reducido, dentro del rango 15-32 (valor normal: 40). Se observaron aproximadamente 4 (12,5%) vellos y vellos similares a vellos a nivel epidérmico. Hubo 9 (28%) telógeno/catágena pelos., Las secciones histológicas mostraron un infiltrado linfocítico periadnexal y perivascular Denso superficial y profundo asociado con alteración prominente de la interfaz vacuolar. La tinción azul alciano mostró focos de mucinosis dérmica. Las células disqueratóticas eran muy prominentes. Las glándulas sebáceas estaban parcialmente ausentes o notablemente encogidas. La presencia de mucinosis dérmica aumentada fue útil para diferenciar el lupus eritematoso del liquen planopilaris., Además, los depósitos difusos finamente granulares de IgG y C3 a lo largo de la zona de la membrana basal de la epidermis y los folículos en la inmunofluorescencia directa fueron típicos del lupus eritematoso. En general, los hallazgos histológicos e inmunofluorescentes fueron compatibles con lupus eritematoso discoide (LED).
poco después de la visita inicial las lesiones progresaron en tamaño y se fusionaron en el vértice. Medían 7 × 3 cm en la zona del vértice y 8 × 2 cm en la sien derecha. Una prueba de tirón de cabello fue positiva en las áreas afectadas.,
cuatro semanas antes de la presentación en nuestra clínica, el paciente comenzó a recibir clobetasol tópico al 0,05% dos veces al día en combinación con tacrolimus tópico (Protopic®) e inyecciones intralesionales de acetónido de triamcinolona 10 mg/ml. Debido a que las lesiones estaban progresando y el paciente estaba muy preocupado por su condición, pidió el tratamiento máximo disponible.,
en nuestra clínica el paciente comenzó con el siguiente régimen:
• prednisona oral 40 mg una vez al día, disminuyendo en 5 mg/semana durante 8 semanas;
• sulfato de hidroxicloroquina 200 mg dos veces al día;
• clobetasol tópico 0,05% dos veces al día;
• tacrolimus tópico (Protopic®, Astellas Pharma US, Inc.) dos veces al día;
• inyecciones intralesionales de acetónido de triamcinolona 10 mg / ml cada 4 semanas.
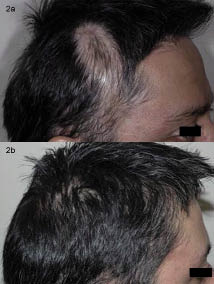
el paciente toleró bien este régimen de tratamiento., Cuatro meses después del inicio de la terapia, se observó aproximadamente un 80% de recrecimiento del cabello en todas las lesiones y no se pudo detectar ninguna progresión adicional de las lesiones del cuero cabelludo (Figs 1 y 2).
Fig. 1. (a) área del vértice antes del tratamiento. (b) Después de 4 meses de tratamiento multimodal.
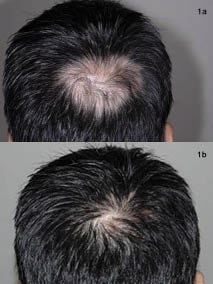
Fig. 2. a) área Temporal antes del tratamiento. (b) Después de 4 meses de tratamiento multimodal.
DISCUSIÓN
DLE es la causa más común de primaria alopecia cicatricial., Esta condición del cuero cabelludo puede ser bastante desfigurante y puede causar angustia psicológica significativa y malestar físico para el paciente.
Puede presentar tanto un desafío diagnóstico como terapéutico para un clínico. El diagnóstico diferencial de DLE incluye liquen planopilaris, alopecia mucinosis, foliculitis subaguda decalvans, pseudopelade de Brocq, dermatomiositis y tiña capitis.
el objetivo del tratamiento de las alopecias cicatriciales es inducir una remisión del proceso de la enfermedad con detención de signos y síntomas., El retraso en el diagnóstico y el tratamiento puede conducir a la destrucción permanente de las unidades pilosebáceas y la pérdida irreversible del cabello. Por lo tanto, una biopsia del cuero cabelludo y una cuidadosa evaluación clinicopatológica son obligatorias para hacer un diagnóstico definitivo.
tradicionalmente se utiliza un enfoque gradual, con terapia tópica en la enfermedad activa limitada durante las primeras 8 semanas, seguida de terapia sistémica después de 8 semanas si no se logra la respuesta deseada.
Las modalidades de tratamiento tópico incluyen corticosteroides de clase I y clase II en formulaciones de loción, gel o espuma para proporcionar alivio sintomático., Las inyecciones intralesionales del acetónido de la triamcinolona, 10 mg / ml cada 4-6 semanas, se pueden utilizar solamente o conjuntamente con los tratamientos tópicos (1). A pesar de la falta de datos basados en la evidencia, La hidroxicloroquina se considera terapia oral de primera línea en el EAD (2). La prednisona Oral se usa a menudo como terapia de puente, comenzando con 0.5–1 mg/kg y disminuyendo gradualmente durante 8 semanas. Si los síntomas y signos de la enfermedad persisten después de 8 semanas de terapia de primera línea, se considera un medicamento sistémico de segunda línea. Estos incluyen retinoides orales (3), micofenolato mofetilo (1) y ciclosporina (4)., Otros agentes notificados en la bibliografía como alternativas de tratamiento eficaces son los agentes tópicos tacrolimus (5), imiquimod (6), tazaroteno (7) y los agentes sistémicos metotrexato (4), azatioprina (8), clofazamina (9), oro (10), dapsona (11), interferona alfa-2 y anticuerpos monoclonales anti-CD4 (12).
en este caso, se utilizó un enfoque de tratamiento agresivo, multimodal, con terapia tópica y sistémica, porque la enfermedad progresaba rápidamente y porque el paciente deseaba el tratamiento máximo disponible., Se logró una excelente respuesta al tratamiento no solo con la detención de los síntomas y signos, sino también con el crecimiento exitoso del cabello. En nuestra experiencia, este es un ejemplo raro de reversión de la pérdida de cabello en el tratamiento de DLE del cuero cabelludo.
los autores declaran no tener conflictos de intereses.